肺がんの手術はどんな手術?
肺がんの手術には肺の一部を取るもの(肺葉切除術、区域切除術、部分切除術)や片側の肺全体を取るもの(片肺全摘術)があります。
その各々にメリットとデメリットがありますが、自分の肺がんの状態に最も適したものを選択する必要があります。
目次
1. 肺がんの手術の術式とは?
肺がんの手術の種類について
肺がんの治療には、3大治療法として手術療法(外科的治療)・
肺がんの
肺がんに対する手術療法
肺がんに対して最も治療成績が良いのが手術療法です。ただし、当然身体への負担の大きい治療ですので、誰でも行えるわけではありません。また、病気の進行度によっても、手術をすることでかえって良くない状態になる場合もあります。手術を行えるかどうかは慎重に判断する必要があるのです。

たとえば、肺がんのある人は肺に余力がないことがあります。余力がない状態からさらに手術で肺を小さくしてしまうと、息苦しさが出てずっと続いてしまうことがあります。特にひどい場合は、手術した直後から自力で呼吸ができなくなり、
手術の前に行うべき検査
手術の前に肺や心臓の状態を把握するため以下の検査が行われます。
呼吸機能検査 心電図検査 心臓エコー検査 (必要な場合)
これらの検査の結果から手術の可否が判断されます。
また、肺を切除する大きさも手術ができるかどうかの判断材料となります。
がんの周りには見えない小さながん細胞が存在していることがあります。手術の際には、がんの周りも一緒に大きく切り取ってしまえば見えないがん細胞をなくすことにつながり、治療成功率が上がります。つまり、肺をある程度大きく切り取った方が再発する可能性が下がるのです。しかし同時に、手術後の肺活量は減ってしまいます。
再発防止の効果と、肺活量が減るデメリットを比べて、バランスが最も良いであろう手術法を選択することになります。
手術方法はどんなものがある?
肺がんの主な手術方法は以下の4つになります。
- 片肺全摘術(肺摘除術)
- 葉切除術
- 区域切除術
- 部分切除術
手術方法を選ぶには、肺がんが広がっている可能性と、手術前の肺や心臓の状態から、バランスが良いものはどれかを考えます。
肺がんの手術では疑わしい部分を広めに切除することが重要です。その一方で、肺を切り取りすぎると手術後の肺活量が減ってしまい、息苦しさが残ったり人工呼吸器がないと生きていけなくなったりする可能性もあります。
人工呼吸器を使うときは、肺に直接管を通した状態(気管挿管)になるので、鎮静剤を使ってずっと眠った状態になってしまいます。また、長期間(通常は2週間以上)気管挿管する場合は、首の正面に穴を開けてそこから管を通すような手術(気管切開)をする必要が出てきます。
もちろん、人工呼吸器が必要になるような事態は避けるように努力がなされます。しかし、思いがけなく肺の機能が悪化してしまうことはどうしてもゼロにはできません。
思いもよらない出来事が起こらないように、手術前の肺や心臓の状態と肺を切除するべき量を考え合わせて、適切な手術法を判断します。
では、どういった場合にどの方法が選ばれるのでしょうか?手術の説明をする前に、肺について少し知っておく必要があります。
肺の構造

肺は左右に1つずつ存在していますが、さらにその中は「肺葉」というブロックに分かれています。右の肺には3つの肺葉があり、左の肺には2つの肺葉があります。肺葉の中にはさらに区域というブロックがあります。右肺には10区域があり、左肺には8区域があります。区域はさらに小さい亜区域に分けることができます。ちょうど何丁目何番地のようにどんどん小さなブロックに分かれていき、最終的には
つまり、以下のように肺は分割できるのです。
肺>肺葉>区域>亜区域>亜亜区域>…>肺胞
この分け方は、手術でどれぐらいの大きさを切除するかを決めるときに基準になります。たとえばひとつの区域を切除するのか、肺葉を切除するのかで手術の方式が変わります。
それでは、各々の手術の方式について詳しく説明していきましょう。
片肺全摘術(肺摘除術)

片肺全摘術とは、手術で肺がんを切除するために、左右のどちらかの肺を全部切除することを指します。切除しないほうの肺は残ります。
切り取る肺が大きければ大きいほど手術後の肺活量は減りますので、片側の肺を全部切り取ることは非常に大きな負担になります。しかし、がんをきちんと切除するためにはやむを得ないときに片肺全摘術が行われます。
片肺全摘術が行われるのは以下の場合です。
-
太い
気管支 にがんが顔を出している -
根元近くにある肺の血管にがんが及んでいる
-
2つ以上の肺葉にまたがって大きいがんが存在する
これらの場合は片肺全摘を検討します。
片肺全摘術が可能になるには、肺以外の臓器にがんが
がんが周囲の臓器に及んでいる場合は、がんが入り込んだ臓器を肺と一緒に切除することになるので非常に大きな手術になります。そのため体力が落ちている患者さんは手術が難しくなります。
肺葉切除術

肺葉切除術はよく行われており最も標準的な手術です。
がんが1つの肺葉の中に収まっており、肺以外の臓器に転移をしていない場合に、肺葉切除術が行われます。
肺葉切除術を受けると片方の肺の半分くらいが切り取られてしまうので、元々肺の機能が落ちている人には受けることが難しい手術になります。
区域切除術・部分切除術(縮小手術)

区域切除術は、肺葉の中にあるもう少し小さな区域を切除する手術です。区域切除術では肺機能の低下が少ないメリットがありますが、相当小さな肺がんでないと行えません。
目安としては、次の場合などで区域切除術が検討されます。
-
2cm以下で、
胸部CT検査 で淡い影が見えるようなタイプのがん- 異型腺腫透過形成
- 上皮内腺がん
- 微小浸潤腺がん
区域切除術と部分切除術は縮小手術とも呼ばれています。縮小手術は
通常の手術と違う内視鏡手術
肺がんの手術には、通常の手術(開胸手術)と
肺がんの内視鏡手術はVATS(Video-Assisted Thoracic Surgery、バッツ)とも呼ばれます。胸に2cmくらいの穴を数か所開けて、そこから内視鏡を入れて手術する方法です。胸を大きく切らなくて済むのが特徴です。内視鏡手術には身体への負担を軽くするというメリットはありますが、必ずしも開胸手術が劣っているというわけではありません。メリットとデメリットを考えてみましょう。
-
内視鏡手術のメリット
-
体を大きく切らなくて済む
-
手術後の痛みが軽い
-
体力や肺機能を落としにくいので入院期間が短くなる
-
体力や肺機能を落としにくいので日常生活への復帰が早くなる
-
-
内視鏡手術のデメリット
-
癒着 の激しいがんに対する手術は得意でない -
突然出血したり重症の気胸になったときに迅速に対応できない
-
内視鏡手術に慣れている医者でないと手術できない
-
以上を踏まえながら、手術のリスクや身体への負担を考えて、手術の方法を選ぶことになります。
初期の肺がんは手術で治る?
肺がんには初期という明確な定義はありませんが、非小細胞がんのステージⅠやステージⅡであれば基本的に手術で治療します。手術で選択することが最も治療成績が良いからですが、何らかの理由(手術を受けられない理由に関しては下の章で説明しています。)があって手術できない場合にのみ、放射線療法や化学療法が選択されます。
リンパ節郭清(かくせい)とは?
リンパ節郭清(かくせい)とは、手術でがん細胞が転移しているあるいは転移が疑われるリンパ節を切り取ることを指します。肺がんの手術ではがんの切除だけでなくリンパ郭清も行うことが一般的です。
どうしてリンパ節郭清が必要なのでしょうか?

がんは増殖しながら、周囲のリンパ管や血管にがん細胞を送り込みます。リンパ管を通ってリンパ節にがん細胞がたどり着いて定着したものがリンパ転移です。
細胞の移動はミクロの世界で起こっているのでなかなか見えてきません。しかし、手術を行うときに、転移しているリンパ節を見逃してしまうと、早晩肺がんが再発してしまいます。そこで、リンパ節にがん細胞がいるかどうかを確かめて取り除くか、がん細胞がいる可能性が少しでもあれば念のため取り除くという方法が考えられます。
リンパ転移は順々に隣のリンパ節へと進行していきます。血行転移(遠隔転移)と違っていきなり遠くのリンパ節に転移するということはありません。そのため、がんに近い場所のリンパ節から順々に、どこまで転移しているのかを調べていきます。
調べる方法は2種類あります。
- 手術の前に画像検査で推定する
- 手術のときにリンパ節の見た目と触感を確認する
画像検査では、
そこで、手術中にリンパ節を実際に確認するという作業を行います。リンパ節の見た目や硬さをみて転移の有無を判断します。手術前の画像検査で転移の疑わしいリンパ節に加えて、見た目や硬さから転移が疑われたものは全て郭清することが一般的です。十分に郭清を行わないとすぐに再発が起こり、手術の意味が薄れてしまうからです。
肺がんの手術にガイドラインはある?
肺がん治療の指針となる
世界的にはNCCN(National Comprehensive Cancer Network、国際包括的
もう1つのガイドラインが、日本肺癌学会が出している「EBMの手法による肺癌
ガイドラインの中には、たとえばどういった場合に手術を行うべきかという指針が書いてあります。
ガイドラインは当然尊重されるべきものです。一番うまくいく確率の高いものが書かれていると考えて良いです。しかし、実際の臨床の現場ではさらに一人一人の患者さんの状態を加味して治療がアレンジされています。是非、治療を受ける前に手術の内容や注意点に関して相談してみてください。
どうしても自分の治療法が正しいのかが気になる場合は、遠慮なくセカンドオピニオンを希望してください。患者の最善を考えて治療している医者であれば、セカンドオピニオンを嫌がることはありません。
2. 肺がん手術後の生存率は?
肺がんに対する治療で最も成績が良いのが手術(外科的治療)です。手術では実際どの程度の治療成績があるのでしょうか?
がんの治療成績を見るときに
ただし、例えばステージⅡAといっても体調や年齢などがまちまちですので、ここで出て来る数字がそのまま自分に当てはまるわけではないことに注意してください。また、小細胞がんに関しては、手術がほとんどできませんので、ここで挙げる数字は非小細胞がんに対して手術を行ったときのものです。
【肺がんのステージごとの手術治療成績】
|
肺がんのステージ |
5年生存率 |
|
ⅠA期 |
82.0% |
|
ⅠB期 |
66.1% |
|
ⅡA期 |
54.5% |
|
ⅡB期 |
46.1% |
|
ⅢA期 |
30.0-38.0% |
ステージがⅢB以降に進行した場合は手術ができませんので、この表には数字がありません。
肺がんのステージが進行するほど治療成績が下がってしまいます。そのため、肺がんの検診や人間ドックなどを用いて早期発見に努めることが重要です。
3. 肺がんで手術できないのはどんなとき?
全ての人が手術を受けられるわけではありません。手術をすると逆に命を縮めてしまう場合はもちろん手術ができません。
それでは、どういった場面で手術が難しくなるのでしょうか?
肺以外に遠隔転移のある場合

肺以外の臓器にがん細胞が転移している場合は手術を受けることができません。例外はあるのですが、基本的に遠隔転移があれば手術は受けられないと考えてください。遠隔転移というのは肺がんが脳や骨などに転移することです。
手術後は体力が非常に落ちてしまいます。体力が落ちるとがんの成長を抑えようとする身体の力が落ちるため、手術で体内の全てのがんを取り除かないと、残ったがん細胞がどんどん大きくなってしまい、結局のところ命を縮めてしまうことになります。
リンパ節転移が遠いところにまで達している場合

リンパ節転移が狭い範囲にとどまっていれば、手術でがんと一緒にリンパ節を取ることができます。しかし、リンパ節転移が広範囲に及んだ場合は手術ができません。
ここで、リンパ節転移と遠隔転移とは少し性質が異なることを説明します。
脳や骨への遠隔転移は、がん細胞が血流に乗って流れていくことで起こります。血流を介して転移することを血行性転移と言います。血管は全ての臓器につながっています。血液は心臓から全ての臓器に向かって勢いよく流れています。そのため、がん細胞が血流に乗ると遠くの臓器まで速いスピードで流れ着いてしまいます。
対して、リンパ節転移はがん細胞がリンパ液に乗ることで起こります。リンパ液の流れには心臓のようなポンプがありません。リンパ液は臓器の間をゆっくりと流れています。このため、がん細胞がリンパ液に乗ったときは、いきなり遠いリンパ節に転移することがなく、隣のリンパ節へと順々に広がっていきます。
肺がんのある部位からだいぶ離れたところのリンパ節にがん細胞が見つかった場合は、がん細胞が広範囲に転移していると判断します。つまり、肺がんの周りから遠くの場所まで、間にあるリンパ節のすべてに順々に転移してきた可能性が高いと考えられます。
血行性転移のある場合と同じく、リンパ節転移が広範囲に及んでいる場合に手術をすると、命を縮めてしまう可能性が高いです。
手術後に残る肺が非常に少ない場合
肺がんの手術では肺を切り取るため、手術後の肺活量が減ってしまいます。そのため、手術後に息切れが続いたり、場合によっては人工呼吸器がないと生活できない状態になってしまったりします。
また、肺がんの患者さんにはタバコなどの影響ですでに肺の状態が悪い人も多く、手術前の肺の状態をきちんと評価してから手術に臨む必要があります。
数字で言うと、手術後の呼吸機能検査における予測1秒量(FEV1.0)が800ml以下となる人は、手術後に呼吸の状態が悪くなる可能性が非常に高いので、手術を受けることは難しいと判断されます。
腫瘍が周囲の臓器に及んでいて一緒に切除できない場合
肺がんが周囲の臓器にへばりついている(浸潤している)状態になると、肺と併せて周囲の臓器も手術で切り取ることになります。周囲の臓器を一緒に切り取ることができる状態であれば手術は可能ですが、切り取ることができない状態であれば肺の手術も行うことはできません。
体力のない場合
手術は身体に大きな負担がかかります。そのため、元々体力のない人は手術を受けることで状態が悪くなってしまい、最悪の場合は手術によって命を落としてしまいます。そういった事態を避けるために、体力を簡易的かつ客観的に評価するパフォーマンスステータス(Performance Status、PS)という方法があります。パフォーマンスステータスなどを使って、手術を行えるかどうかが判断されます。
【PS】
0:全く問題なく日常生活ができる
1:軽度の症状があり激しい活動は難しいが、歩行可能で、軽作業や座って行う作業はできる
2:歩行可能で自分の身のまわりのことは全て行えて日中の50%以上はベッド外で過ごすが、時に軽度の介助を要する
3:自分の身のまわりのことは限られた範囲しか行えず、日中の50%以上をベッドか椅子で過ごす
4:自分の身のまわりのことは全くできず、完全にベッドか椅子で過ごす
手術できない場所がある?
肺がんのステージはⅢA以下で手術ができる進展度であるにも関わらず、手術を受けることができない場合があります。もちろん、上で述べているように、心肺機能やPSが悪いために手術が受けられない事はありますが、
-
気管分岐部と呼ばれる気管支の根元に腫瘍がある
-
両側の肺に空気を送る部分なので、簡単には切り取れない
-
-
心臓など肺の周囲の臓器に腫瘍がべったり張り付いている
-
切除しにくい臓器に張り付いた場合は手術が難しい
-
これらのような状況に腫瘍が存在する場合は手術が非常に難易度の高いものになります。
気管分岐部に腫瘍があると肺を残すことが簡単でないため、手術の難易度が難しくなります。
また、腫瘍が周囲の臓器に張り付いている場合は、周囲の臓器の一部も一緒に切り取らなければなりません。重要な臓器であればあるほど、臓器の張り付いている範囲が大きければ大きいほど、手術の難易度が難しくなります。
高齢者の肺がんは手術できない?
以前は手術の可否を決める要素の一つとして年齢がありました。しかし、今は年齢は参考にする程度で、全身状態の方を優先的に見るようになっています。具体的には、PS(Performance Status)と心肺機能が重視されます。心肺機能は以下の検査で調べます。
- 呼吸機能検査
- 心電図検査
- 心臓エコー検査
心肺機能を評価する検査で問題がなく、PSが0あるいは1であれば、仮に高齢者であっても手術を検討します。しかし、ここでもっとも重要なのはご本人の意思です。いくら手術可能でも、ご本人が手術したくない意向であれば、決して手術をすることはありません。
4. 肺がんの手術の合併症ってなに?
肺がんの手術後に
肺がんの手術の際に起こる合併症には一体どんなものがあるでしょうか?
手術の合併症とは?
肺がんの手術を受けるときに生じる合併症に関して説明します。
肺がんの手術を行うと、肺や筋肉、細い神経や血管を切ることになります。そのため、色々な合併症が出る可能性があります。
-
疼痛 (痛み)-
切った部位やその周囲に痛みが残る
-
場合によっては何年も痛みが残ってしまう
-
-
-
手術によって
細菌 が入ってきて、菌をうまく体外に出せないことによって起こる -
治療が遅れたりなかなか治らなかったりすると肺が化
膿 したりする(肺化膿症)
-
-
-
膿が
胸腔 に溜まった状態 -
手術によって胸腔に細菌が入ったり、肺炎がなかなか治らなかったりすると起こる
-
治療には体の外から針を刺したり管を入れたりして膿を出す処置が必要
-
-
-
がんによってもろくなっていた血管から手術の際に出血する
-
場合によっては大量の輸血を必要とする場合がある
-
-
肺
瘻 (気胸)-
手術で肺を切った部位から空気が漏れる
-
がんによる炎症で肺がもろくなってしまっていた部位から空気が漏れる
-
-
気管支瘻
-
手術で切った空気の通り道(気管支)の先端が閉じきっていないことで空気が漏れてしまう
-
痰や雑菌が気管支に空いた穴をつたって胸腔に入り込む
-
胸腔に入りこんだ細菌が感染を起こすと膿胸になる
-
-
肺
塞栓 -
嗄声(声がれ)
-
手術中に行った気管挿管で声帯が
麻痺 したり、手術の影響で反回神経が麻痺したりすることで声がかれる
-
特に痛みが生じにくくするために、
肺がんの手術で起こりやすい後遺症とは?
肺がんの手術で生じた合併症が、手術後も長期間あるいは半永続的に残ってしまった場合を後遺症と言います。肺がんの手術のあとに起こりやすい後遺症は、疼痛と息切れです。
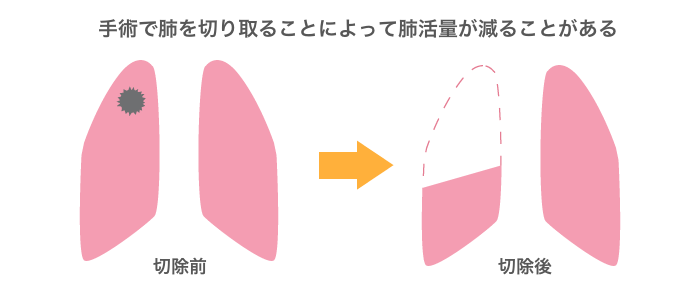
後遺症として現れる疼痛は、切った部位の痛みや肋間神経痛が多いです。また、手術後の肺炎や気管支瘻が原因で膿胸が起こることもあります。
息切れは肺の容量が減ってしまうことで起こります。息切れを少しでも軽くするために手術の前に呼吸器リハビリテーションがあります。
肺がんの手術で脳梗塞になる?
肺がんに限らず、手術を受けると脳梗塞になることがあります。脳梗塞は、脳の血管に物が詰まり脳の血流が悪くなることが原因です。詰まるものは血栓や
手術のときには血流が悪くなったり、身体を動かさなくなったりすることで、血栓ができやすくなります。また、動脈硬化の原因であるアテローム(脂肪分)が血管の壁の中にたまっている場合は、血流が乱れることが原因でアテロームが剥がれて飛んで行くことがあります。
剥がれたアテロームが脳の血管に詰まった場合は脳梗塞を起こしてしまいます。ほかの臓器に障害を起こす場合もあります。障害を受けた組織を顕微鏡で観察すると、血管にコレステロールの塊が詰まっているのが見えます。コレステロールの塊はもともとアテロームだったものです。コレステロールが詰まっている状態は「コレステロール塞栓」と呼ばれます。
また、肺の手術で肺静脈を切断した部位に血栓が付着して、これが脳へ飛んでしまうということで脳梗塞が起こることも報告されています。

手術中の脳梗塞は医療ミスとは言い難く、どうしても一定確率で起こってしまうものです。しかし、その確率を下げることはできます。
心臓の領域では、手術前から運動習慣や食生活を改善したり、スタチン系と呼ばれる薬を飲んだりしてコレステロール値を下げることでコレステロール塞栓が減ったという報告があります。
5. 肺がんの手術前には何をする?
肺がんの手術前にやるべきことがあります。肺を切り取る手術は身体に負担が大きく、手術後はただでさえ体力が落ちてしまいます。その上に痰が多かったりするとさらに状況が悪くなります。できるだけ手術後の状態が良くなるようにやるべきことを考えていきましょう。
手術前にやるべきことは、基礎体力と心肺機能を落とさないことです。そして何よりも大切なのは禁煙です。
それでは具体的にどういったことをやるべきかを考えていきましょう。
-
禁煙する
-
筋力を強化する
-
心肺機能(持久力)を強化する
-
呼吸法(特に腹式呼吸)を身につける
-
息苦しくなってもパニックにならない心構えを身につける
これらを手術の前に行っておくと、手術後に早く状態が良くなることが分かっています。
禁煙する
手術前から禁煙するべきです。もちろん禁煙には肺がんの進行を少しでも早めないという狙いもありますが、手術中や手術後のコンディションを良くする意味合いもあります。
タバコの煙は有毒物質ですので、肺や気道(気管支や
肺の手術を控えている方は、できるだけ早期から禁煙するようにしてください。
筋力を強化する
手術後は安静にする期間があり、その期間で筋力は落ちてしまいます。
筋力が落ちると生活の範囲が狭まってしまい、それにつられて心肺機能も低下します。特に体幹(腹筋、背筋)や下半身の筋力を鍛えておくと良いでしょう。
心肺機能(持久力)を強化する
手術で肺は縮小し機能は低下します。そのため、心肺機能を鍛えておくことは非常に重要です。可能な人はあまり脈が早くなりすぎない程度の負荷(心拍数100-120/分以下を目安)に注意して、有酸素運動を行ってください。
有酸素運動とは、ウォーキング・ジョギング・ランニング・自転車などを指します。
呼吸法(特に腹式呼吸)を身につける
手術後には痛みで深呼吸できなくなります。そのため、腹式呼吸で痛みを最小限にして呼吸ができるように練習しておくと良いでしょう。
また、咳払いのように素早く強く呼吸する方法を身に着けておくと、手術後にたんを出しやすくなります。
息苦しくなってもパニックにならない心構えを身につける
息苦しさを感じると人間はストレスを受け、場合によってはパニック状態になります。パニック状態になると呼吸は乱れて無駄が大きくなります。また、乱れた呼吸は胸の痛みを誘発します。
そこで、息苦しくなったときには自分の得意の呼吸の仕方をするのが良いです。どういった形が自分にとって効率よく呼吸できるのかをあらかじめ知っておくと、パニックにならないで済みます。
6. 肺がんの手術後には何をする?
肺がんの手術が終わると、大なり小なり痛みと身体の動かしづらさを感じます。その煩わしさを早く取り去るために工夫がされています。
肺がんの手術後には痛みがある?
痛みがあるうちは鎮痛薬をしっかりと使うことが大事です。
肺がんの手術では
実は痛みを感じることは必要なことでもあります。痛みを感じるからこそ無理な行動をやりすぎないですし、頭を覚醒させる効果もあります。適度な痛みは早く治るために必要なものと考えて良いです。
肺がんの手術後のリハビリテーションは何をする?
手術の後はできるだけ早くリハビリテーションを開始します。たいていの場合は、手術した翌日からリハビリテーションが始まります。
身体を安静にすることは大切ですが、完全に安静にしていると筋力や心肺機能は驚くほど衰えていきます。そのため、痛みを感じる状態でも身体を動かすことが重要です。鎮痛薬をうまく使いながら早い段階から身体を動かしていきましょう。最初はしんどくても、数日後あるいは数週間後の生活レベルが変わってきます。
少し痛みを感じるくらいの範囲で、リハビリテーションを頑張ってください。我慢できないほどの痛みがあれば、無理にリハビリテーションを続けるのではなく、主治医に相談してください。
肺がんの手術後には抗がん剤を使う?
肺がんを肉眼的には取り切っても、残念ながら再発してしまう人は少なくありません。その可能性を少しでも減らすために、状態によってユーエフティの内服を2年間、シスプラチン+ビノレルビンの抗がん剤点滴を1ヶ月ごとに4回、アテゾリズマブの点滴を3週間ごとに1年間、などの治療が行われることがあります。
7. 肺がん手術の名医はどこにいる?
セカンドオピニオンとは?
近年、セカンドオピニオンという言葉をよく聞きます。これは何のことでしょうか?
セカンドオピニオンとは主治医以外に治療について意見を聞くシステムのことです。セカンドオピニオンはより正しい治療を選択する上で有用な手段です。
肺がんの治療において判断が難しい場面に直面することがあります。三人寄れば文殊の知恵というように、多くの人が知恵を出し合って考えることは重要です。
セカンドオピニオンを希望すると、今診ている主治医に対して気まずいという意見をよく耳にします。しかしそんなことはありません。セカンドオピニオンは患者さんのまっとうな権利ですし、最適な治療を探して悩んでいる主治医にとってもありがたい話であったりします。他の医者の話も聞いてみたいと思われたら遠慮なくセカンドオピニオンを求めるべきです。
8. 肺がんの手術で費用や入院期間は?
肺がんの手術にかかる費用や期間は、どんな手術か、手術以外にどんな治療をするかで大きく変わります。
入院期間は平均で2週間程度になります。費用は自己負担額として30万円から40万円程度が目安になります。
治療にかかった費用の一部は高額療養費制度などにより払い戻される場合があります。
手術と術後化学療法を行った場合の例
肺がんの疑いで入院して検査を受け、手術可能な肺がんと診断されてただちに手術が行われたのち、術後化学療法(
入院や治療にかかる費用は診療報酬として決められています。薬の値段にあたる薬価も同様です。検査や診察をするごとに、行われた項目に対して決められた点数が加えられます。1点が10円として計算されます。そのうち小学校入学後70歳未満の人では3割、すなわち診療報酬1点あたり3円が自己負担となります。
例として以下の項目に当てはまったとします。
- 入院9日間に対して:18,369点+10,170円(65,277円)
- 一般病棟入院基本料(1日につき) 1,591点(9日)
- 加算 14日以内の期間1日あたり 450点(9日)
- 食事療養費標準負担額 1食当たり 360円(27食)
- 食堂加算 1日当たり 50円(9日)
- 手術に対して:76,649点(229,947円)
- 肺
悪性腫瘍 手術 肺葉切除又は1肺葉を超えるもの 72,640点 - 保存血液輸血(200mLごとに) 1回目 450点
- 2回目以降 350点
- 薬剤料 照射解凍
赤血球 液(400ml) 3,209点
- 肺
- 手術前・手術後のリハビリテーションに対して:2,250点(6,750円)
- 呼吸器リハビリテーション料(Ⅰ)(1単位) 175点
- 早期加算 30点
- 初期加算 45点
以上で自己負担額の合計が 301,974円です。最終的に窓口で支払う際には10円単位に四捨五入されます。
実際にはこのほかにも必要に応じて検査や投薬が行われ、その分に費用がかかります。また、病院によってさまざまな要素が考慮され、一見同じような検査や治療に対しても診療報酬点数が変わります。
治療にかかった費用が戻ってくる「高額療養費制度」とは?
肺がんの治療のように、高額の医療費の負担を軽くする制度があります。高額療養費制度が代表的です。
高額療養費制度は、医療費の自己負担額が所得に応じてある基準を超えたとき、基準を上回る分があとで払い戻される制度です。払い戻しを受け取れるまでに数か月かかります。
たとえば70歳未満で標準報酬月額が28万円から50万円の人では、1か月の自己負担限度額が80,100円+(総医療費 - 267,000円)×1%と決められています(2016年10月時点)。
総医療費の3割が自己負担額なので、自己負担額が80,100円を超えると(すなわち、総医療費が267,000円を超えると)払い戻しの対象になります。
自己負担限度額は所得によって35,400円から252,600円+(総医療費 - 842,000円)×1%まで幅があります。
ほかにも自治体などが助成制度を持っている場合があります。
どのような制度の対象になるか、医療機関の相談窓口などで相談してください。
高額療養費制度について詳しくは厚生労働省のウェブサイトやこちらの「コラム」による説明を参考にしてください。